Biomarker beim MM
Der lange Prozess der Entstehung des malignen Melanoms ist bis heute nicht vollständig verstanden. Trotzdem konnte die Therapie des malignen Melanoms in den letzten Jahren vielversprechende Erfolge zeigen. Nach wie vor besteht jedoch ein dringender Bedarf an diagnostischen, prädiktiven und prognostischen Parametern, die unser Wissen über die Erkennung, Prognose und mögliche Therapie-Resistenzmechanismen beim Melanom erweitern. Neuere Forschungen auf diesem Gebiet, auch in unserem Labor, konzentrieren sich auf die Identifizierung bestimmter Biomarker in flüssigen Biopsien (liquid biopsies) z. B. Vollblut, Plasma, Liquor usw., um die Möglichkeiten der personalisierten Diagnostik und Therapie des malignen Melanoms auf molekularer und zellulärer Ebene zu erhöhen. Unter den vielversprechendsten Kandidaten für diese Biomarker sind microRNAs.
Aus diesem Grund führen wir aktuell eine monozentrische prospektive Beobachtungsstudie durch, um spezifische mögliche Biomarker zu finden, die frühzeitig den Progress der Krankheit anzeigen oder durch Hinweise auf eine Resistenzausbildung den notwendigen Wechsel auf ein anderes Therapiemittel rechtzeitig anzeigen.
Labor für Molekulare Zellbiologie
Forschungsschwerpunkte

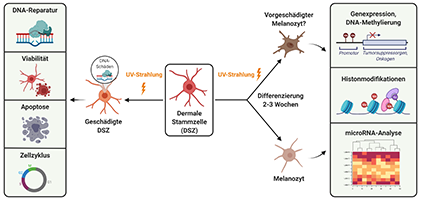
Dermale Stammzellen
Dermale Stammzellen stellen ein wertvolles in-vitro Modell für die Melanom-Genese dar. Das maligne Melanom ist die aggressivste Hautkrebsentität und für den Großteil der Todesfälle bei Hautkrebserkrankungen verantwortlich. Neben den Melanozyten in der Oberhaut (Epidermis) und melanozytären Stammzellen aus dem Haarfollikel stehen auch spezifische Stammzellen aus der Lederhaut (Dermis) - sogenannte dermale Stammzellen - in Verdacht, Zielzellen für die karzinogene Wirkung von UV-Strahlung darzustellen. Sie können durch den tief in die Haut eindringenden UVA-Anteil der Sonnenstrahlung oder künstliche UVA-Exposition (z. B. in Solarien) geschädigt werden. Wandern dermale Stammzellen in die Epidermis, so sind sie zunehmend auch UVB-Strahlung ausgesetzt. Eine solche, durch UV-Exposition vorgeschädigte Zelle hat ein erhöhtes Risiko zu entarten.
Ziel dieses Projektes ist die Erforschung der spezifischen UV-Strahlensensitivität von primären dermalen Stammzellen sowie der Einflüsse von UV-Strahlung auf die Ausdifferenzierung zum Melanozyten. Diese Untersuchungen ermöglichen neue Einblicke in die Entstehung des malignen Melanoms und liefern somit neue Ansätze für eine verbesserte Bewertung der UV-assoziierten Risiken der Melanom-Genese (Prävention).

Hautkrebs und Epigenetik
Epigenetische Modifikationen sind reversible chemische Veränderungen der DNA oder Histone (Proteine, die an der Verpackung der DNA beteiligt sind), die ein wichtiger Teil der Genregulation sind und die DNA-Sequenz, anders als Mutationen, nicht verändern. Außerdem zählt die Genregulation mit kurzen RNA-Sequenzen, den sogenannten miRNAs, ebenfalls zum Bereich der Epigenetik. Im Zuge der Krebsentstehung ist häufig eine Dysregulation von miRNAs oder epigenetischen Modifikationen wie z. B. DNA-Methylierung oder Histonacetylierung zu beobachten. Die Folge ist eine verringerte Expression von Genen/Proteinen, die eine Tumorentstehung in gesunden Zellen verhindern (Tumorsuppressoren) oder eine Überexpression von Genen/Proteinen, welche die Entartung fördern (Onkogene). Obwohl die mutagene und kanzerogene Wirkung des gesamten UV-Spektrums bekannt ist, sind insbesondere die Wirkmechanismen von UV- und Sonnen-Strahlung auf die Epigenetik noch nicht vollständig aufgeklärt. Ziel unseres Vorhabens ist es daher, die Bedeutung von UV- und Sonnen-Strahlung für die Entstehung von Hautkrebs genauer zu charakterisieren, insbesondere die epigenetische Antwort auf die Bestrahlung.

UV-Strahlung und Hautkrebs
Die UV-Komponente (UVB und UVA) der Sonnenstrahlung oder der Solarien wurde wegen ihrer DNA-schädigenden Effekte von der WHO als Karzinogen für Menschen eingestuft. Trifft UV-Strahlung auf die Haut, so werden Schäden in der DNA der Hautzellen induziert, wobei UVB deutlich mehr Schäden als UVA erzeugt. Die entstandenen Schäden werden normalerweise über die Reparatursysteme der Zellen repariert. Wenn die Menge der Schäden zu groß ist oder wenn es Defekte in den Reparatursystemen gibt, können die Schäden jedoch in den Zellen akkumulieren und zu unkontrolliertem Zellwachstum führen. Infolgedessen kann die Hautkrebsentstehung (Basalzellkarzinom, Plattenepithelkarzinom oder Melanom) begünstigt werden.
Neben UVB und UVA gehören auch sichtbares Licht und Infrarotstrahlung zum Spektrum der Sonnenstrahlung. Während Funktionen von UVB und UVA bei der DNA Reparatur und Hautkrebs schon intensiv erforscht wurden, sind die Untersuchungen von sichtbarem Licht und Infrarotstrahlung und deren Kombination mit UV-Strahlung nur unzureichend. Trotzdem zeigten aktuelle Studien, dass es zwischen UV und Infrarotstrahlung Wechselwirkungen gibt und Infrarotstrahlung die Reparaturkinetik beeinflusst.
Um Verständnis der Hautkrebsentstehung durch Strahlung zu erlangen ist es daher von großer Bedeutung die Schadeninduktion, Reparaturkapazität und Reparaturkinetik in Abhängigkeit von Strahlungsarten (z.B. UV-Strahlung versus Gesamtsonnenspektrum) zu untersuchen. Außerdem werden Änderungen auf epigenetischer Ebene (DNA-Methylierung, Histon-Modifikation und microRNA Expression) berücksichtigt, da die Epigenetik sensibel auf die Umweltstimuli reagieren kann und Einfluss auf die Expression Krebs-relevanter Gene und Reparatur ausüben kann.
Dr. rer. nat. Beate Volkmer
Laborleitung
04161 703-6990
Beate.Volkmer@elbekliniken.de

- Kontaktdaten
- Besuchszeiten
Ansprechpartnerin
Dr. Beate Volkmer
Tel.: 04161 703-6990
- Termine
- Aktuelles
- Karriere
- Fakten
07.12.2015 Fakten
■ Mehr als 800 Betten
■ Ca. 45.000 stationäre Patienten
■ Mehr als 85.000 ambulante Behandlungen pro Jahr
■ Über 20.000 Operationen pro Jahr
■ Rund 3.000 Mitarbeiter/-innen
■ Über 400 Schul- und Ausbildungsplätze
■ Größter Ausbildungsbetrieb der Region